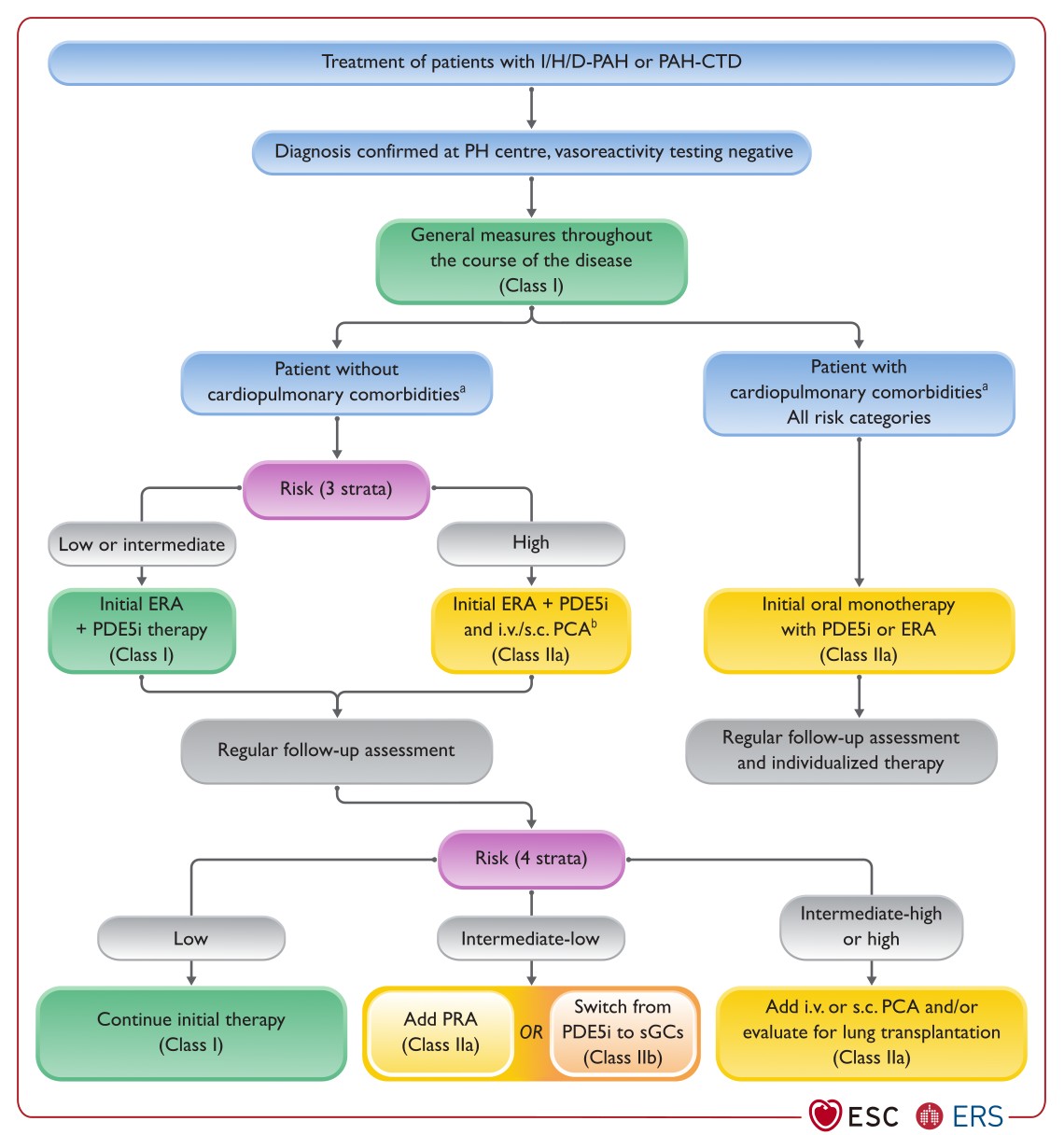
Syntetický prostacyklin a jeho analoga
Prostacyklin je endogenní prostaglandin, který má kromě vazodilatačního účinku také cytoprotektivní vliv, snižuje adhezi leukocytů k cévní stěně, inhibuje agregaci destiček, snižuje tvorbu a sekreci endotelinu a vede k inhibici migrace a proliferace buněk.
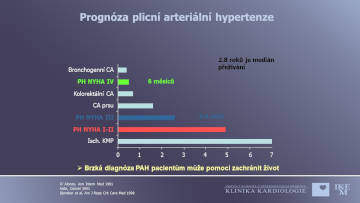
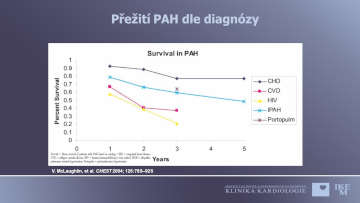
Kontinuální intravenozní aplikace syntetického epoprostenolu vede ke zlepšení hemodynamiky, tolerance zátěže a zlepšení přežívání u nemocných s velmi závažnou PH ve stadiu NYHA III-IV, kteří neodpovídali na konzervativní terapii. Dlouhodobé sledování nemocných ukázalo pětileté přežívání v 65%. Tento výsledek je lepší než u transplantace plíce, kde 5 leté přežívání se pohybuje kolem 50%.
Vzhledem ke krátkému biologickému poločasu (3-5 min.) je nutná trvalá kontinuální infúze, která je provázena řadou nežádoucích účinků. Patří mezi ně lokální celulitida, vznik septikémie, artralgie, pokles systémového tlaku a v neposlední řadě i tachyfylaxe. Proto byli vyvinuty alternativní formy aplikace, které využívající stabilních analogů prostacyklinu.
Iloprost je jedním z nich, chemicky stabilní analog prostacyklinu, aplikovatelný možnými cestami: intravenózní, perorální i inhalační (ve formě aerosolu). Biologický poločas je 20-25 min (22). Zejména inhalační forma je atraktivní pro dlouhodobou léčbu. Akutní inhalace iloprostu u nemocných s idiopatickou PAH má větší vazodilatační efekt na plicní řečiště než inhalační podávání kysličníku dusnatého. Podává se obvykle 6-9 x denně. Prezentována byla mezinárodní muticentrická RKS, kde bylo zařazeno 203 pacientu s plicní arteriální hypertenzí. Studie prokázala zlepšení tolerance zátěže, zmírnění symptomů a u nemocných s idiopatickou plicní arteriální hypertenzí k poklesu plicní vaskulární rezistence. Jsou známa i data s dlouhodobým podáváním iloprostu, která jsou velmi příznivá. Efekt byl také potvrzen u nemocných s plicní hypertenzí po ortotopické transplataci srdce.
Naše pracoviště má nejdelší a největší zkušenosti s podáváním iloprostu v České republice. V současné době je registrován v USA pro pacienty s idiopatickou plicní hypertenzí ve stadiu NYHA III a IV, v EU pro nemocné v NYHA III.
Dalším stabilním analogem prostacyklinu je subcutálně podávaný treprostinil s biologickým poločasem okolo 3 hod. Příznivé účinky treprostinolu byly potvrzeny v RKS, nedosahovali však výsledků inhalační iloprost. V současné době je registrován v USA i v EU.
Beraprost sodný je první chemicky stabilní analog prostacyklinu k perorální aplikaci. a s biologický poločas 35-40 min. V Japonsku, kde je registrován byl beraprost podáván nemocným s PAH již od roku 1995. Provedeny byly dvě RKS v Evropě a v USA. V prvé studii došlo po 3 měsících k zlepšení tolerance zátěže. Druhá studie potvrdila tyto výsledky i po 6 měsících. Nedošlo však k zlepšení hemodynamických parametrů v malém oběhu.
Blokátory endotelinových receptorů
Endotelin-1 je produkován endoteliálními buňkami a je považován za nejsilnější endogenní vazokonstriktor. Faktory, které stimulují uvolňování endotelinu 1, jsou mnohočetné: pulzativní stres, pH, hypoxie, angiotensin II, trombin, cytokiny a růstový faktor. Endotelin působí prostřednictvím receptorů ET-1 ( na oba pod receptory ETA a ETB), které byly nalezeny téměř ve všech buňkách, včetně hladkých svalových buněk cévních. Je prokázáno, že zvýšené hladiny endotelinu-1 mají vztah k přítomnosti a stupni plicní hypertenze. Pro léčebné použití byly vyvinuty blokátory endotelinových receporů, z nichž nejznámější je bosentan.
Bosentan účinkuje na oba receptory ET1, je tedy duálním endotelinovým blokátorem. S bosentanem byla provedena řada RKS, z nichž největší byla studie BREATHE-1. Bylo do ní zařazeno 213 pacientů s idiopatickou plicní arteriální hypertenzí a PAH při systémovém onemocněním. Podávání bosentanu vedlo ke zvýšení tolerance zátěže, zmírnění dušnosti a zlepšení celkové kvality života. Lék byl dobře tolerován. Je registrován v USA a EU.
Inhibitory fosfodiesterazy 5
Sildenafil je perorální selektivní inhibitor cGMP fosfodiesterazy 5. Zvyšuje intracelulární koncentraci cyklického guanosin-monofosfatu, který má vazodilatační účinek v plicním cévním řečišti. Byla provedena řada studii se sildenafilem, které prokázaly příznivý efekt. Velká mezinárodní RKS byla publikována - SUPER (kde bylo zařazeno více než 250 pacientů) s velmi příznivými výsledky. V současné době je sildenafil registrován pro léčbu plicní arteriální hypertenze v USA a Evropské unii.
Stimulátory solubilní guanylátcyklázy
Riociguat, stimulátor solubilní guanylátcyklázy, prokázal ve studii PATENT-1, kde bylo zařazeno 443 nemocných, zlepšení tolerance zátěže vyjádřené v šestiminutovém testu chůze. Došlo také k statisticky signifikantnímu poklesu plicní vaskulární rezistence (p < 0,001), poklesu hodnoty NT-proBNP (p < 0,001), zlepšení WHO klasifikace (p = 0,003) a poklesu času do klinického zhoršení (p = 0,005).
Agonisty prostacyklinového receptoru
Selexipag je selektivní nonprostanoid prostacyklin (PGI2) receptor (IP receptor) agonista, který byl schválen v léčbě PAH. Jeho účinnost a bezpečnost u pacientů s PAH byla posuzována ve studii GRIPHON, která hodnotila vliv selexipagu na složený morbiditě/mortalitní endpoint u pacientů s PAH. Do studie fáze III bylo randomizováno 1 156 pacientů, kteří byli exponováni aktivní léčbě v eskalovaném dávkovacím schématu (n = 582) a placebu (n = 574), přičemž 20 % zařazených pacientů nemělo žádnou specifickou léčbu PAH, 47 % bylo léčeno monoterapií a 33% mělo kombinační léčbu PAH. Průměrná délka expozice studijní medikace byla 4,3 let. Studie GRIPHON prokázala příznivý efekt selexipagu v porovnání s placebem v redukci relativního rizika kombinovaného primárního endpointu o 39 % (HR = 0,61; p < 0.0001) při zachování příznivého bezpečnostního profilu. Nežádoucí účinky se vyskytují relativně vzácně (do 3 %) a spektrum bylo podobné jako u prostanoidů (bolesti hlavy, nauzea, průjem, bolesti čelistí, končetin, flush, bolesti kloubů).